出生前診断って何?

おなかの赤ちゃんの染色体などに異常がないかを調べる「出生前診断」。任意の検査ですから、妊娠中のママ全員が受けるものではありません。では、どういうときに受けるのでしょうか?
仮に、出生前診断で「染色体異常の可能性が高い」と診断されても健康に生活できる子もいますし、検査によっては流産のリスクがあるのも気になります。気軽に受けると、かえって心配事を増やすことにもなりかねません。
今回は、長年にわたって生殖医療に携わり、出生前診断の問題に真正面から取り組む慶應義塾大学病院の末岡浩先生を訪ね、出生前診断の考え方について伺いました。

末岡浩先生 Kou Sueoka
慶應義塾大学医学部産婦人科学教室准教授。医学博士。同大学医学部卒、生殖医療、遺伝医療を専門として、出生前診断、着床前診断の研究に長年取り組み、論文も多数。日本で初めて着床前診断の倫理申請の承認を受けて実施した。遺伝子疾患の患者団体と意見交換し、ともに活動した時期も。倫理の議論や制度作りにも力を注ぐ、闘う研究者でもある。
胎児の染色体の異常を調べるのが出生前診断
出生前診断というのは、妊娠がわかってから、お腹の赤ちゃんについて検査して診断することです。広い意味では、通常の妊婦検診で行われる超音波もそのひとつ。現在、超音波検査では、胎児の脳や心臓、骨など、じつにさまざまな発育状況がわかりますから、すでにみなさんは、ある種の出生前診断を受けていることになります。
しかし今、一般的に出生前診断というと、赤ちゃんの染色体や遺伝子に異常があるかどうかを調べる検査のことです。代表的なものに、羊水検査、絨毛(じゅうもう)検査、母体血マーカー検査、胎児採血などがあります。どういう検査かはあとでお話しますが、これらは、超音波検査のように、誰でもが受けるものではなくて、リスクが高いと思われる場合に、本人の希望に基づいて行われる、任意の検査です。
どんな人が受けているの?
出生前診断は、あくまでも本人の希望で行いますから、赤ちゃんの障がいのリスクが高くても「検査しない」という人もいますし、その可能性が少しでもあるのなら「検査する」という人もいます。
実際には、どんな人が出生前診断を希望しているのかというと、まず、異常である可能性がある程度わかっている場合です。たとえば、遺伝性の病気などを持っている人、障がいのあるお子さんを産んだことがある人、あるいは超音波検査で異常が見られた場合などです。
あと、最近では、特に遺伝的な病気などについてはわからないけれども、高齢出産なので調べておこうという場合があります。
今は35歳以上の出産などはもう当たり前のことになっていて、「高齢出産」と言うと怒られそうですが、年齢を重ねるほど、リスクは高くなります。新生児の染色体異常で一番多いダウン症でいえば、30歳で出産する場合700人に1例という確率が、だいたい3歳年齢が高くなるごとに倍になっていきます。しかし、診断を受けるかどうかはあくまでご本人、そしてご夫婦の決断です。
いろいろな検査方法と、流産のリスク
よく行われるのは、羊水検査です。お腹に局所麻酔をして長い針をさし、赤ちゃんの周りにある羊水を採ります。羊水の中には、赤ちゃんの尿道系の細胞やはがれた皮膚などの細胞があるので、それを集めて培養し、染色体異常、先天性代謝異常を調べます。この検査で性別もわかります。
羊水検査は、胎盤ができる妊娠15週頃から18週頃までに行われますが、1000回検査を行うと、そのうち1~3回の割合で、流産などが起こるリスクがあります。
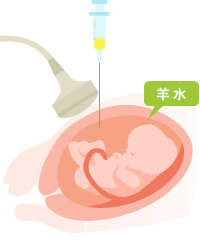
羊水検査の方法
おなかに軽く麻酔をかけ、超音波で、胎盤でないところ、赤ちゃんにさわらない場所を見つけて、そこに細い針を刺して、羊水を採取します。
羊水ではなく「絨毛(じゅうもう)」を採ってきて調べるのが、絨毛検査です。絨毛は子宮の壁にくっついて、いずれ胎盤になる組織ですね。これは、だいたい9~11週で行うので、早い時期に診断ができます。しかし、羊水検査よりリスクが高く、検査が原因で3~4%が流産してしまいます。また感染や出血のリスクなども少し高いことが知られています。
また、胎児採血は、赤ちゃんのへその緒から血液をとってきて調べる方法です。しかし、これは流産のリスクが高いので、一般的に行われる検査ではありません。
その点、母体血マーカー検査というのは、お母さんの血液を採取するだけで済むので、まったくリスクがありません。母体の血液中にある赤ちゃんのタンパク質とホルモンを調べて、ダウン症の可能性を数字で出すという検査です。しかし、他の病気についてはわかりませんし、結局確実な診断ができないという難点があります。しかも診断は確率で出るので、たとえば50分の1、という結果が出たとしても、その赤ちゃんが1に入るのか、残りの49に入るのかはわからないわけです。ここで高い数字が出たら、次の検査をするという利用のしかたもできます。
近年、母体血液中に混じる胎児のDNA断片を遺伝子解析機で分析して、胎児染色体の主として異数性を調べる非侵襲性母体血出生前診断(NIPT)が行われるようになり、さらに精度が高い検査ができるようになりました。得られる情報は、なお限定的な染色体情報にとどまりますが、非侵襲性の検査としては精度の高い方法です。その一方で高額な検査でもあります。
必ず「遺伝カウンセリング」を受けて!
それぞれの検査にはメリット、デメリットがあります。たとえば、母体血マーカー検査は、お母さんの採血だけですむので、「簡単だから」という理由で、十分な説明もなく受けてしまうことがよくあるようです。ところがわかるのは、あくまで可能性だけですから、「なんだ、ちっともわからないじゃないか」と、そこで初めて気付いたり、結果が出るまでに時間がかかってしまって、結果を聞いた時点では、もはや他の検査をする時期を過ぎてしまっている、というのでは、困りますね。
また、高齢だから、とあまり深く考えず、勧められるままに羊水検査を受けたけれども、その後になって初めて、もし望まない結果になったらどうするのかと考え、受けたこと自体を後悔して、結果が出るまで眠れない日々を過ごした人。
検査結果は3週間ほどかかるので、その間、ひたすら待つわけで、なかなか心おだやかではいられない。たいへんストレスだ、という話はよく聞きます。
いずれも受ける前に十分な説明を受けなかったために、問題が生じているわけです。ですから、出生前診断を受けるときには、必ず「遺伝カウンセリング」という専門的なカウンセリングを受けていただきたい。国のガイドラインでも、染色体や遺伝子を調べるときには、検査の前に義務づけられているんですが、まだ病院側の体制が整っていないのが実情です。
いつも診ている先生が、染色体や遺伝子のことについて専門外であれば、検査のことをいろいろ聞いても、なかなか思うような答えがかえってこないかもしれません。そういうときは、遺伝カウンセリングのうえで実際に出生前診断をよく行っている施設を紹介してほしい、と申し出るといいと思います。たくさんこなしているところの方が、検査による流産のリスクについても多くの経験があり,対応をよく知っていると思います。
慶應病院では「遺伝相談外来」という外来を設けて、臨床遺伝専門医、また新しい制度ですが認定遺伝カウンセラーという資格を持った看護師や臨床心理士など、専門知識のある人たちがいろんな角度からお話するようにしています。
その人にとってどのくらい検査が必要か、検査で何がわかるのか、また、検査による流産などのリスクといったことも十分に説明を受けて、よく理解してから、検査を受けるかどうかを夫婦で決めてもらいます。
カウンセリングを受けて、「やはり受けてみよう」という人、「自分たちには検査の必要がない」と判断してやめる人、いろいろです。その場で検査を申し込んでも、その後ご夫婦で話し合って、「たとえ赤ちゃんに異常があっても、育てていく」という結論に達したから、とキャンセルする人もいます。
検査を受けても受けなくても、どちらでもいいのですが、相談に来た人がいちばん納得のいく結論を出せるようにサポートをするのが遺伝カウンセリングです。思い込みや誤解、妙な不安を取り除くためにも、カウンセリングは、絶対に必要です。
診断の結果をどう受け止めるか
出生前診断を受けて、その結果をどう受け止めるかということは、病気によっても違ってきます。例えば、先天性魚鱗癬(ぎょりんせん)という皮膚の病気は、あらかじめわかっていれば、生後すぐに皮膚がはがれ落ちないような準備をして出産することができるのです。出生前にいろいろな情報が得られれば、生まれてからの赤ちゃんの病気の症状を最低限に抑えるなど対処することができます。いい成育環境を整えることが、出生前診断の一番の目的なのです。
また、X染色体が3本からなる「トリプルX」と言われる染色体の病気は、将来子どもを作ることもできる方が多く、普通に社会生活をしていくことができます。そういったことをカウンセリングで話すと、多くの方が産んで育てていこう、という決心をされます。
どんな病気の可能性があるのか、どういう症状が出るのか、そこでどんな決断をするのか、千差万別です。悩み抜いた末に、やはり自分たちには育てられない、と苦渋の決断をする人もいますし、逆に病気のことがよくわかったので、前向きな気持ちで産み育てていこう!となることも多いのです。そういう意味でも遺伝カウンセリングはとても重要です。
どんな子どもでも、責任を持って育てる覚悟がないと親にはなれません。そして、どんな子どもでもちゃんと育てられる社会にすることが必要だ、と私は思っています。
出生前診断の重い意味
出生前診断は、元気な強い子どもしか産まれちゃいけない、という考えにつながる、という心配から、「反対!」という人もいます。実際、医療の現場にいても、抵抗感を持つ人もいて、研究が進めづらい部分があります。
しかし、その要望に対応してくれる産婦人科医がいなければ、遺伝病などの切実な問題を抱えた方たちはどこへ行ってしまうんだろうと思うのです。受け皿がないために、初めから子どもをあきらめるというのでは、かえってよくないのではないでしょうか。
診断の結果、残念ながら中絶という結論を出されたときは、対処せざるを得ないこともあります。それは仕事だから当然、と思われているかもしれませんが、そんなことはありません。ある調査では、中絶に携わる医師や看護師の9割以上が、ストレスを感じていると答えています。
この問題を回避するために考えられたのが「着床前診断」です。重い遺伝病の診断をする場合に限り、体外受精をして、着床する前、つまり妊娠が成立する前の状態で検査し、異常がないものを母体に戻すというものです。私たちが研究を始めてから、本当に長い時間がかかりましたけれども、実際にお子さんも産まれ、今やっと走りだしたところです。
出生前診断の技術はこれからどんどん進むでしょう。より速く、しかもいろいろな情報を幅広く検査できるような技術の開発が進んでいます。しかし、だからといって、どんどん気軽に検査を受けましょう、ということではありません。新しい技術は進んでいくけれども、人の命がかかっているわけですから、その重さをよく理解して、受けるかどうかを決めてほしいと思います。
そして、個別にきちんと相談できる体制づくりを、しっかり進めていかなくてはならないと思っています。

新宿区信濃町にある慶應義塾大学病院。日本で最初に染色体の検査室が作られた。現在も遺伝的な研究が熱心に行われ、遺伝相談外来への相談件数は年間500件を超えている
監修/末岡浩先生(慶應義塾大学医学部産婦人科学教室准教授)
はじめてのおむつ交換もあんしんの「おしりガイド」をご存じですか?

ムーニーは、赤ちゃんのおしりを置く場所がひと目で確認できる「おしりガイド」で、ママもパパも誰でも正しく簡単におむつ替えができます。
release : 2020.03.12
- お気に入り機能はブラウザのcookieを使用しています。ご利用の際はcookieを有効にしてください。
また、iPhone、iPadのSafariにおいては「プライベートブラウズ」 機能をオフにしていただく必要があります - cookieをクリアすると、登録したお気に入りもクリアされます。



















